Cellulite
La cellulite ou peau d’orange des fesses et des cuisses est un problème esthétique qui empoisonne la vie de nombreuses femmes, même minces. Il est difficile de se faire une idée des risques et de l’efficacité des traitements variés qui existent sur le marché, allant du palper-rouler à la cryolipolyse, en passant par la chirurgie… L’ensemble de ces techniques sont plus ou moins efficaces en fonction du type de cellulite et de son stade. Quoi qu’il en soit, elles n’ont qu’une efficacité temporaire sans les deux clés de voute de la prise en charge de la cellulite
– faire du sport adapté
– faire attention à ses apports alimentaires
Qu’est-ce que la cellulite ?
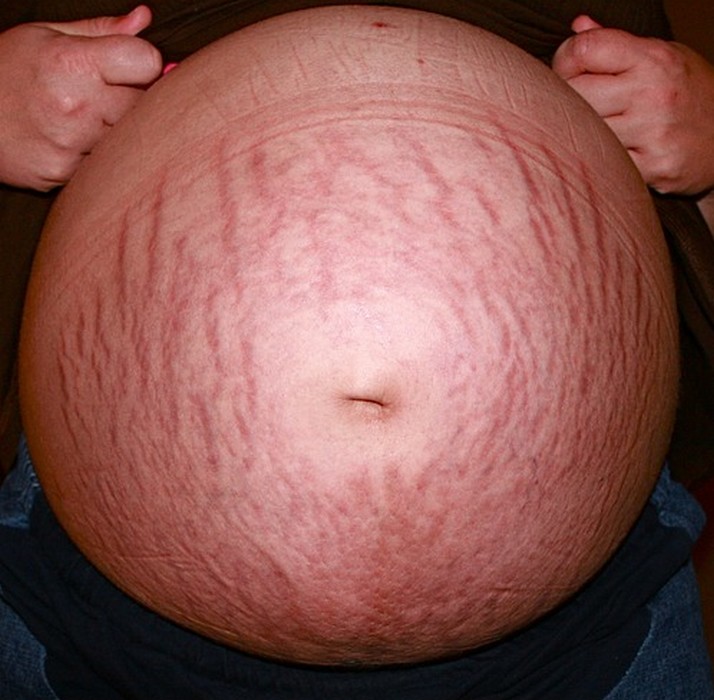
En terme médical, la cellulite est une inflammation des tissus situés sous la peau, rien à voir donc avec le terme « cellulite » couramment employé qui se réfère à l’aspect en peau d’orange que prend la peau des cuisses et des fesses chez de nombreuses femmes. Le terme de cellulite devrait donc etre remplacé par celui de capitons ou de peau d’orange. Par commodité, nous emploierons quand meme le terme de cellulite, meme s’il est impropre.
La cellulite a pour terme scientifique la « lipodystrophie gynoide« , encore définie comme une lipodystrophie segmentaire ou localisée du tissu conjonctif sous-cutané, par rapport à la stase veino-lymphatique régionale.
Cette dermo-hypodermite préfigure une histangiopathie associée à une réponse fibroblastique qui précède les altérations du segment capillaire et veineux, maintenu par ces dernières…
La cellulite est extrêmement fréquente chez les femmes (on estime qu’elle touche 95 % des femmes âgées de 15 à 45 ans).
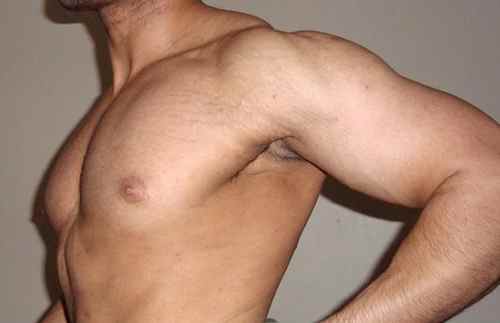
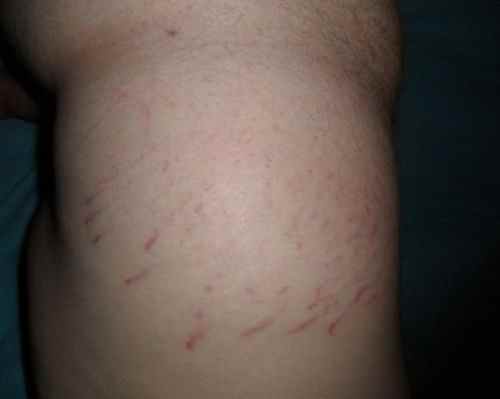
La cellulite, associée ou non à l’obésité, touche la région des hanches, les cuisses (cellulite des cuisses), du fessier, des membres inférieurs et moins fréquemment l’abdomen, ainsi que la face latérale postérieure des bras.
Cellulite en d’autres termes :
-
capitons :
peau à aspect « capitonné » et flasque, avec de multiples crevasses et une surface irrégulière, où salternent protubérances et petites dépressions
-
« peau d’orange » :
tuméfaction des plans superficiels de la peau et à la dilatation des pores de la peau, saccentuant sous leffet dune compression
Pourquoi a-t-on de la cellulite?
La cellulite peut être associée à une :
- fragilité vasculaire et formation d’hématomes au moindre choc, microvarices, varicosités, oedeme des jambes
- une sensation de jambes lourdes,
- des tensions et des douleurs à la palpation des zones atteintes.
La cellulite se voit chez les femmes car de nombreux facteurs propres aux femmes entrent en ligne de compte dans la genèse de la cellulite (facteurs génétiques, hormonaux, vasculaires… ), mais quelques hommes peuvent en être atteints, sur l’abdomen notamment.
La cellulite (ou capitons) est liée à la conformation et à la taille des cellules graisseuses, de l’eau et des fibres collagène dans certaines zones du corps de la femme (notamment, les cuisses et les fesses), lui conférant un aspect en peau d’orange :

- On trouve un tissu adipeux sous la peau, dont les cellules sont espacées par des travées fibreuses perpendiculaires à la peau, qui les sépare en loges graisseuses. Ces lobes adipeux servent de passage aux vaisseaux. Son épaisseur augmente et diminue selon le gain de poids. A la puberté, la graisse est stockée plus particulièrement dans les hanches, les cuisses…
- Il y a souvent un défaut de résorption du liquide interstitiel sourdant par les jonction artério veineuses dans les tissus sous cutanés (insuffisance de drainage par le système lymphatique), d’ou un amas de liquide interstitiel ou ‘oedeme interstitiel’ (on parle souvent de facon impropre de « rétention d’eau »). Cet dème interstitiel comprime à son tour les capillaires, entravant le retour veineux (le sang veineux retourne des pieds au coeur) et accentuant la stase. Les capillaires sous pression laissent alors passer plus de liquide à travers leur paroi, d’où un cercle vicieux qui se met donc en place, on dit couramment que « la cellulite a la propriété de produire une plus grande quantité de cellulite ». La rétention entrave aussi l’apport de sang artériel, d’où une baisse de perfusion des tissus sous cutanés (hypoxie : baisse des apports en oxygène dans les tissus)
- Les hormones féminines (oestrogènes notamment), la prolactine et un régime riche en hydrates de carbones tendent à rendre les cellules graisseuses plus grosses ce qui réduit encore le flux sanguin et le drainage lymphatique.
On voit donc que la cellulite a une composante vasculaire importante++
La cellulite est plus importante s’il existe beaucoup de graisse sous la peau mais il est possible d’observer un aspect de peau d’orange même lorsqu’il y a très peu de graisse, chez une femme mince par exemple. La graisse située au niveau des hanches, des cuisses et des fesses (encore appelée culotte de cheval) est en effet difficile à faire disparaître car il s’agit d’une zone naturelle de stockage des graisses chez la femme, destinée à faire face aux besoins éventuels (famine, grossesse, allaitement… ). Qui plus est, l’effet des traitements contre la cellulite est temporaire et ceux-ci doivent être répétés pour espérer une réduction significative de la cellulite à long terme.
Quels sont les types de cellulites?
On classe le plus souvent la cellulite sous plusieurs formes souvent associées entre elles :
1/ En fonction de la texture des tissus graisseux sous cutanés
-
cellulite ferme
Les muscles sont recouverts dune couche dure et compacte de graisse qui semble y adhérer (impossibilité de faire glisser les plans superficiels de la peau sur les plans plus profonds, ce qui provoque des douleurs). A la pression, l’aspect de « peau dorange » prédomine
-
cellulite flasque ou molle
Il sagit de la forme la plus courante, ayant un aspect mou, flasque et tremblant. En revanche les plans superficiels glissent sur les plans profonds.
En position debout, la cellulite lorsqu’elle est évoluée présente des « bourrelets ». En position assise ou allongée, la graisse ‘pendouille’ de chaque coté. En mouvement, la masse graisseuse se balance en suivant le rythme de la marche.
Lorsqu’on presse la peau, la texture sous cutanée est molle et contient des petits nodules plus fermes.
Ce type de cellulite est souvent accompagnée de signes vasculaires (lourdeurs et douleurs de jambes, fluctuant au cours du cycle menstruel)
-
cellulite oedémateuse
Il sagit de la forme la plus grave mais la moins fréquente. Ldème des jambes est constant, virant au lymphdème
2/ En fonction du terrain et de sa localisation
-
cellulite pure
Il sagit dune forme de cellulite diffuse, que lon retrouve chez la femme jeune et la femme maigre sur les zones classiques (cuisses, face interne des genoux, fesses, haut des hanches… ).
-
cellulite à graisse localisée
Elle est localisée dans certaines zones (autourde l’ombilic, sur les hanches (« culotte de cheval ») et la partie interne des genoux.
-
cellulite avec obésité
C’est une forme morbide accompagnée d’obésité et elle finit le plus souvent par un aspect de « jambes en poteaux ».
Quelle est l’évolution de la cellulite?
On peut diviser l’évolution naturelle de la cellulite en 4 phases :
-
cellulite latente ou de degré I
La surface de la peau reste plane : la cellulite nest visible que lors de la contraction des muscles ou du pincement de la peau. À ce stade, il est souvent possible de limiter l’évolution vers des formes plus graves par des soins adaptés.
-
cellulite naissante ou de degré II
Laspect en « peau d’orange » ou de capitons devient visible lorsqu’on est debout. En général, cette forme répond bien aux soins.
-
cellulite critique ou de degré III
On voit la cellulite debout et se dessinent des nodules visibles à l’oeil nu. Elle est au moins en partie, encore réversible vers les stades I et II avec des traitements adéquats, mais cela est rarement durable, car il sagit dune tendance personnelle et qu’on commence à voir des troubles oedemateux et fibrineux profonds : « plaques lipodystrophiques », nodules douloureux lorsquils sont comprimés entre les doigts et une adhérence au plan profond par formation de brides fibreuses entre les lobules graisseux. Il existe des signes circulatoires (oedeme modéré, télangiectasies et varicosités, ecchymoses…
-
cellulite fibro-lipodystrophique ou de degré IV
Cest le stade le plus grave. L’insufficance veineuse est majeure, avec lymphoedeme et bien sur la cellulite est tres affichante. Il s’agit du stade ou les traitements chirurgicaux sont les seuls à avoir une efficacité
Quels sont les facteurs aggravant la cellulite ?
Plusieurs facteurs sont susceptibles d’accentuer la peau d’orange, notamment :
– la quantité de graisse présente sous la peau :
plus on a de graisse, plus la peau d’orange est profonde et apparente
– les facteurs hormonaux :
on peut citer par exemple la contraception, certaines pilules contraceptives ont en effet tendance à aggraver la cellulite et on peut donc demander à son médecin de réadapter la contraception en cas d’aggravation de la cellulite apres un changement de pilule par exemple.
– les facteurs circulatoires :
une insuffisance veineuse avec varices et varicosités, un lymphoedème (rétention de lymphe dans les jambes), un oedeme (rétention d’eau dans les jambes et les cuisses)… sont des facteurs aggravant la cellulite et il convient de les prendre en charge sur le plan médical et paramédical. Le port de vêtements serrés, de talons hauts, la sédentarité… doivent être évités
Que peut on faire contre la cellulite ?
La cellulite peut être combattue au moyen de divers traitements anti cellulite, qu’il est souvent utile de répéter et associer, parmi lesquels on peut citer :
Les cremes contre la cellulite (cremes anti-cellulite, cremes anti-capitons… ) :
le plus souvent à base de caféine ou d’actifs drainants, les crèmes contre la cellulite n’ont qu’une efficacité transitoire… en savoir plus sur les cremes anti cellulite
Le sport anti-cellulite :
toute activité physique et sportive soutenue aide à lutter contre l’accumulation de graisse. Le sport est une des bases du traitement de la cellulite, certains exercices permettent de muscler préférentiellement les zones de stockage comme les fesses ou les cuisses… en savoir plus sur les exercices anti cellulite
Les régimes contre la cellulite :
c’est l’autre pierre angulaire du traitement contre la cellulite… en savoir plus sur les regimes anti cellulite
Les traitements médicaux contre la cellulite :
Palper-rouler, endermologie ® (Cellu-M6 ®)
Les traitements de chirurgie contre la cellulite : liposuccion ou lipoaspiration, plasties…
Points clés :
- La cellulite est un problème multifactoriel, faisant intervenir la graisse mais aussi les fibres collagènes profondes et l’insuffisance circulatoire.
- Le traitement de la cellulite doit donc tenter de jouer sur l’ensemble des facteurs qui la prédisposent. Ce traitement doit donc cumuler différentes techniques parmi lesquelles les pierres angulaires sont le régime et le sport
Questions fréquentes :
-J’ai entendu dire que la cellulite pouvait disparaître lors de l’allaitement. Est-ce vrai ?
La cellulite est principalement constituée de graisse regroupée en petits amas sous la peau, doù son aspect en « peau dorange ».
La grossesse est une période durant laquelle lorganisme constitue des réserves sous forme de graisse en vue dy puiser pour nourrir le ftus puis le bébé lors de lallaitement.
Lallaitement peut donc être une période durant laquelle la maman perdra plus facilement la cellulite quelle a accumulée durant la grossesse.
Il est cependant difficile de faire disparaître complètement la cellulite et il vaut mieux cumuler les méthodes :
Tout dabord le régime. Ce dernier doit être conduit sous contrôle médical, notamment en cas dallaitement, car la moindre carence de la maman retentira sur la qualité de son lait et sur la santé de son bébé.
Le sport : 5 minutes dexercices doux effectués tous les jours permettent de retrouver la sangle abdominale et la tonicité perdues pendant la grossesse. Il est important de se faire conseiller par un kinésithérapeute ou une sage-femme dans le cadre de la rééducation périneale post-natale, afin déviter les erreurs. Lorganisme est en effet très fragile après la grossesse.
Les massages réalisés par un kinésithérapeute, à type de « palper-rouler » et de drainage.
Enfin il existe des moyens techniques, à conduire là aussi sous contrôle médical (électrostimulation, mésothérapie voire liposuccion
)
– Comment se fait-il que des femmes « minces » peuvent avoir, elles aussi, de la cellulite ?
La cellulite est plus importante s’il existe beaucoup de graisse sous la peau mais il est possible d’observer un aspect de peau d’orange même lorsqu’il y a très peu de graisse, chez une femme mince par exemple car les hanches, les cuisses et les fesses sont une zone naturelle de stockage des graisses chez la femme, destinée à faire face aux besoins éventuels (famine, grossesse, allaitement… ). Une femme mince présente donc souvent une petite quantité de graisse à cet endroit. Qui plus est, elle peut souffrir d’insuffisance veineuse, la prédisposant à l’aspect en peau d’orange.
– Les femmes d’aujourd’hui ont-elles plus souvent de la cellulite que par le passé ? Si oui, pourquoi ?
Difficile de répondre à cette question. Probablement pas, mais elle sont certainement plus incommodées par ce souci esthétique que leurs ainées.
– les crèmes anti-cellulites sont-elles vraiment efficaces ?
Aucun soin utilisé seul ne permet d’apporter un résultat patent et durable. La lutte contre la cellulite est une lutte contre la graisse en excès et l’insuffisance veino-lymphatique. Je dirai donc que les crèmes anti cellulite peuvent apporter une petite amélioration mais ne se suffisent pas à elles mêmes.
– quel est (ou quels sont) le(s) principes actifs les plus efficaces ? Pourquoi ?
Comme je vous l’exposais précédemment, la cellulite est liée à la conformation des cellules graisseuses, des liquides et des fibres sous cutanées. On peut lutter contre les deux premiers mais pas contre les fibres. Que trouve-t-on donc logiquement dans une crème anti-cellulite? 1/ des actifs drainants issus de la vigne rouge, du marron d’Inde etc.., luttant contre la stase veino lymphatique 2/ de la caféine, ayant un effet sur les cellules graisseuses. On trouve peu d’études de bonne qualité dans la littérature permettant de conseiller tel ou tel actif.
– les massages lors de l’application de la crème sont importants : quel est le massage (ou le mode d’application de la crème) le plus efficace selon vous ? Et finalement, est-ce le massage ou la crème qui marche ?
Je pense effectivement que le mode d’application de la crème est important car il permet d’effectuer un mini drainage veino lymphatique : il faut appliquer la crème en massant légèrement du bas vers le haut.
– que pensez-vous des « vêtements anti-cellulite » (caleçons, gaines, jeans, etc ? ). Sont-ils selon vous vraiment efficaces ? Plus efficace qu’une « simple » crème ? Si oui (ou si non), pourquoi ?
Je les considère comme un des moyens de lutte contre la cellulite, permettant de lutter contre la stase veineuse et l’accumulation de liquides sous cutanés; Mais j’aurais plutôt tendance à conseiller à mes patientes souffrant d’insuffisance veineuse des collants de contention, ayant l’avantage d’être pris en charge par la Sécurité Sociale et ayant un effet prouvé sur la stase.
– que pensez-vous des techniques « high-tech » présentées comme permettant de réduire la cellulite :laser, infrarouge, ultra-sons, le fameux « cellu M6 » (et autres techniques si vous en connaissez d’autres) : est-ce vraiment efficace ? Plus efficace qu’une crème ? Quels résultats peut-on en attendre ? Conseillez-vous telle ou telle technique ?
Les techniques ont toujours le même but : réduire le volume des adipocytes et réduire la stase veino lymphatique par un effet de drainage. Quant à la mésothérapie, elle a pour principe d’injecter directement les principes actifs dans le tissu sous cutané. Elle doit être effectuée par un médecin qui désinfecte soigneusement la zone à traiter puis injecte les produits au moyen d’une seringue et d’une aiguille stériles ou au moyen d’une sorte de pistolet contenant plusieurs aiguilles.
L’effet immédiat de l’ensemble de ces techniques est souvent assez impressionnant mais il ne perdure sur le long terme que s’il est associé aux règles hygieno diététiques.
-le palper-rouler ou encore le drainage lymphatique, ça marche vraiment ? Qu’en pensez-vous ?
Le drainage lymphatique est un massage doux réalisé le plus souvent par un masseur kinésithérapeute, qui aide les petits vaisseaux lymphatiques à faire remonter le liquide lymphatique vers les veines et le coeur.
Le drainage lymphatique « décongestionne » donc les jambes et les cuisses de la lymphe qui a tendance à s’y accumuler.
Le drainage lymphatique lutte donc contre les troubles circulatoires lymphatiques qui aggravent la cellulite
– certains « régimes » ciblent plus particulièrement la cellulite : qu’en pensez-vous ? Est-ce efficace ? Quel est selon vous le meilleur « régime » pour réduire la cellulite ?
Les régimes permettant de lutter contre la cellulite sont proches des régimes amaigrissants « classiques », en vue de réduire la taille des adipocytes :
réduction des classes alimentaires « superflues » : graisses animales, sucres, alcools
hydratation correcte (au minimum 1.5l/j)
privilégier la consommation de légumes et de fruits…
Il est important de ne faire de régime que sous le contrôle de son médecin afin d’éviter de faire des erreurs diététiques, sources de carences. De plus, un régime mal conduit est souvent suivi d’une reprise de poids rapide (effet « yoyo »).
– quels sports conseillez-vous pour lutter efficacement contre la cellulite et la fameuse « culotte de cheval » ?
Les muscles, lorsqu’ils sont sollicités, puisent leur énergie principalement dans les lobules graisseux.
La sollicitation des muscles des fesses, des hanches et des cuisses aura donc tendance à puiser préférentiellement de l’énergie depuis les lobules graisseux des fesses, des hanches et des cuisses.
Mais il est aussi utile de solliciter l’ensemble des muscles du corps car toute activité sportive va puiser dans l’ensemble des réserves de graisses et notamment dans les zones graisseuses où l’on trouve de la cellulite.
Il y a tout d’abord les bonnes habitudes au quotidien contre la cellulite : il est utile de solliciter les muscles des fesses, des hanches et des cuisses au quotidien pour lutter contre la cellulite, comme par exemple contracter les fesses même lorsqu’on est immobile ou monter les escaliers en contractant les fessiers plutôt que d’utiliser l’ascenseur
Quant au sport, on peut citer les exercices classiques pour les fessiers : se mettre à quatre pattes, en appui sur les avant-bras. Tendre la jambe en la montant le plus haut possible jusqu’à sentir le muscle fessier se contracter.
Pour les muscles situés sur le coté extérieur des cuisses : se positionner sur le coté et lever la jambe supérieure en gardant l’ensemble du membre inférieur tendu (faire les ciseaux avec les membres inférieurs)
Enfin, pour les fessiers et les muscles situés à l’extérieur des cuisses : se mettre à quatre pattes. Tendre une jambe bien droit et effectuer des petits ronds avec le pied.
– que pensez-vous des compléments alimentaire « anti-cellulite » ? Pensez-vous qu’ils soient efficaces ? Si oui, pourquoi ? Lesquels conseillez-vous ?
Les compléments alimentaires contiennent le plus souvent des actifs drainants et des anti-radicalaires extraits du thé vert, de la vigne rouge, du marron d’Inde etc. Ils ne sont donc qu’une arme supplémentaire dans l’arsenal drainant. Mais on peut parier qu’un peu de thé vert chaque jour permet d’avoir le même effet…
enfin, pouvez-vous donner des conseils « naturels » pour lutter contre la cellulite ? La nature fournit-elle des « armes » efficaces contre la cellulite ?
Toujours le thé vert pour son effet drainant et anti-radicalaire. Je voudrais conclure en disant qu’il me paraît raisonnable de penser que la lutte contre la cellulite doit privilégier les méthodes douces (et peu onéreuses) : la lutte contre le surpoids au moyen du sport et du régime diététique adapté, la lutte contre la stase veineuse et le drainage lymphatique, la protection solaire car une peau abimée par le soleil devient plus fine et laisse plus apparaître les irrégularités sous-cutanées…
– quel est l’effet de la caféine sur la cellulite ?
La caféine aide la perte de graisse par les adipocytes (on appelle cela l’action lipolytique)
– que pensez-vous des crèmes/gel à effet « glaçon » ou « cryo » ? Cela apporte-t-il finalement quelque chose « en plus » que les autres crèmes qui n’ont pas cet effet « glaçon » ?
L’effet cryo soulage les lourdeurs de jambe liées à l’insuffisance veineuse et crée une vasoconstriction de courte durée limitant un peu l’oedeme. C’est donc plus un effet sur le bien-être qu’apportent ces crèmes
– certaines crèmes annoncent sur leur packaging des pertes de – 1cm à -4 cm parfois en un mois sur les cuisses ou le ventre. Pensez-vous que cela soit « possible », ou est-ce de la publicité mensongère ?
Effectivement on peut observer une perte du diamètre assez spectaculaire, mais cet effet n’est que transitoire si les crèmes ne sont pas accompagnées des règles hygiéno-diététiques, d’autant que la diminution du diamètre est en partie liée à une réduction de l’oedème veino-lymphatique, qui se reconstitue rapidement. De nombreux facteurs entrent en compte dans le prix d’une crème comme le coût et la formulation des actifs (conditionnement en micro ou nanosphères… ) et des excipients (certains d’entre eux potentialisent l’effet des actifs), mais il faut reconnaître qu’il y aussi beaucoup de marketing.
– concernant les techniques : de toutes les « techniques » qui existent, y en-a-t-il une que vous considérez plus « efficace » que les autres !: quitte à payer (cher) pour se débarrasser de sa cellulite, laquelle vous semble la plus « efficace » (et donc rentable) ?
En tant que médecin je dois m’appuyer sur des études scientifiques de bonne qualité pour argumenter un choix thérapeutique. Or je ne trouve pas dans la littérature médicale d’études de grande envergure et de bonne qualité méthodologique comparant les méthodes proposées. Dans tous les cas, si ces techniques ne sont pas accompagnées des règles hygiéno-diététiques (sport, lutte contre le surpoids et l’insuffisance veineuse… ), leurs résultats seront transitoires.
– Combien de personnes sont « touchées » par la cellulite?
La cellulite ou capitons est un apanage féminin : on estime qu’environ 80 à 90% des femmes sont touchées par ce trouble esthétique.
-J’ai essayé un grand nombre de crèmes anticellulites et je n’ai jamais obtenu un résultat visible. Pourtant, mes habitudes alimentaires ne sont pas des plus mauvaises, je pratique un sport et pourtant je n’arrive pas à la faire partir. Que me conseillez-vous pour y remédier?
La cellulite se voit chez les femmes car de nombreux facteurs propres aux femmes entrent en ligne de compte dans sa genèse (facteurs hormonaux, vasculaires… ).
La cellulite est plus importante s’il existe beaucoup de graisse sous la peau mais il est possible d’observer un aspect de peau d’orange même lorsqu’il y a très peu de graisse, chez une femme mince par exemple. La graisse située au niveau des hanches, des cuisses et des fesses (encore appelée culotte de cheval) est en effet difficile à faire disparaître car il s’agit d’une zone naturelle de stockage des graisses chez la femme, destinée à faire face aux besoins éventuels (famine, grossesse, allaitement… ).
Je vous conseille de demander l’avis de votre médecin pour plusieurs raisons : il pourra vous recommander des exercices de gymnastique spécifiques des fessiers et des muscles des cuisses. Il évaluera votre régime quotidien et rectifiera peut-être quelques erreurs (hydratation correcte, lutte contre les carences, réduction des apports caloriques… ). Enfin, il pourra vous expliquer les différents traitements médicaux (drainage lymphatique et palper rouler, voire ultra-sons ou infra-rouges) et chirurgicaux (liposuccion, plasties… ) et évaluer avec vous s’ils comportent moins de risques que de bénéfices pour votre silhouette.